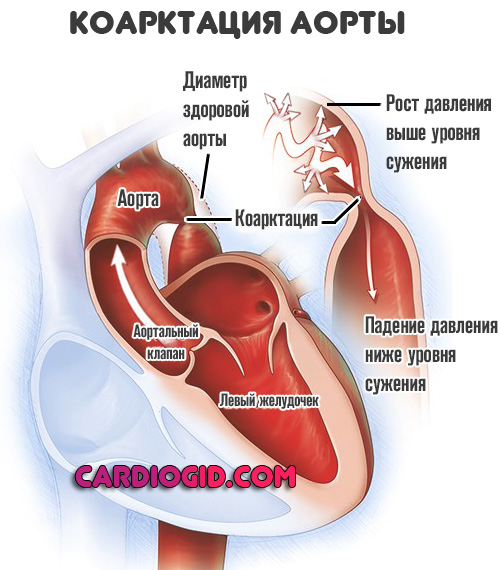
Коарктация аорты — это врожденный порок крупнейшего сосуда человеческого организма. Суть его заключается в сужении просвета артерии на уровне изгиба (из дуги в нисходящий отдел).
Стеноз приводит к невозможности нормального тока крови по большому кругу. Значит, страдают как все органы и системы, так и само сердце.
Обнаруживается нарушение в первые же дни жизни, поскольку симптомы достаточно явственные, проявляются тяжелой клиникой.
Многие дети гибнут в первые же несколько месяцев от появления на свет. Без лечения шансов нет вообще, потому как речь о грозном пороке, ставящем крест на нормальной гемодинамике (кровотоке). Стремительно развивается сердечная недостаточность, ишемия всех тканей и органов.
Лечение строго хирургическое, срочное. Полного восстановления не дает, но повышает шансы на выживание.
Средняя продолжительность биологического существования у пациентов с описанным диагнозом — 30-45 лет. Бывает чуть больше.
Это не приговор, все зависит от качества текущей терапии, степени коррекции состояния.
Содержание
Механизм образования
Коарктация аорты у детей — это врожденный порок. Точный патогенез не известен. Как показывают исследования, роль играют два фактора.
Первый — спонтанные нарушения внутриутробного развития в 1-й триместр. Сердце закладывается в начальном периоде, спустя несколько недель. Аорты тоже.
На данном этапе возникает случайное нарушение анатомического процесса. Связано это с негативными влияниями на мать во время беременности. От неправильного питания и курения, до приема спиртного, постоянных стрессов и наличия соматических патологий, особенно гормонального плана.
Второй вариант — хромосомные нарушения. Генетические болезни многообразны. Чаще это синдром Дауна, прочие встречаются чуть реже.
В такой ситуации коарктацией аорты дело не обходится. Возникает группа нарушения со стороны самого мышечного органа и прочих структур. Такие дети долго не живут за редкими исключениями.
Суть патологического процесса заключается в стенозе, то есть сужении просвета аорты на уровне перехода дуги в следующий отдел.
Итогом такого отклонения становятся три момента:
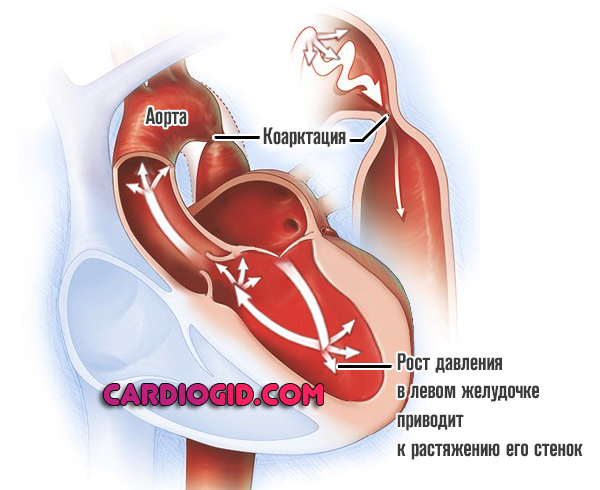
- Левый желудочек начинает работать активнее. Чтобы протолкнуть кровь нужно больше усилий. Это приводит к росту артериального давления выше уровня стеноза и того же показателя в камере мышечного органа.
- Затем же возникает утолщение и растяжение стенок миокарда на местном уровне. Отсюда дальнейшее снижение сократительной способности мышечного слоя, невозможность нормальной работы и перемещения жидкой соединительной ткани. На стадии симптомы меняются, клиническая картина может затихнуть, но это ложное явление.
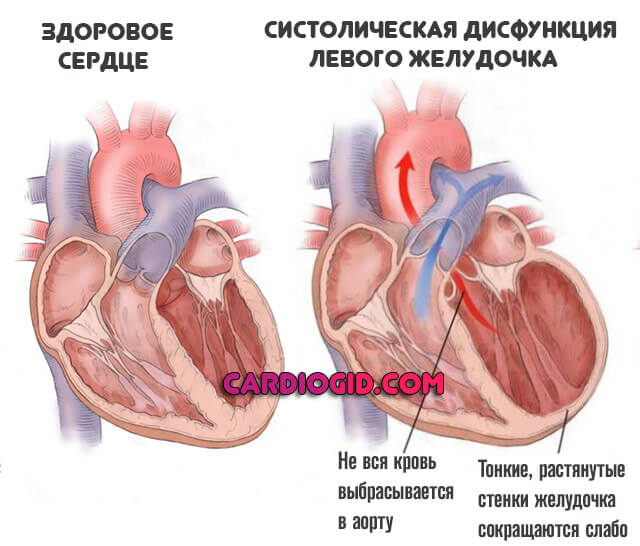
- Возникает систолическая дисфункция левого желудочка. Растянутая камера не способна сокращаться с нормальной силой. Давление выше уровня стеноза падает, а ниже опускается до критических отметок. В разы растет риск формирования аневризм, дистрофии и разрыва сосуда.
- Наконец, развивается декомпенсированная сердечная недостаточность. Пациент погибает от полиорганной дисфункции или остановки работы мышечного органа.
Этапы развития
Коарктация аорты у новорожденных, а затем взрослых пациентов проходит пять периодов с двумя пиками.
- Первый. Возраст до года. Это критический этап (первый пик). Он сопровождается выраженными нарушениями гемодинамики, кровь не питает системы, потому растет артериальное давление, возникают неврологические и почечные проявления. Дыхание грубо нарушено.
В этот период гибнет наибольшее число пациентов. До 70% детей с диагнозом не проживают и 6 месяцев. Нужна срочная операция.
- Второй. Адаптация. Клиническая картина сглаживается. Остается только пониженная толерантность к физической нагрузке, невозможность адекватной активности, одышка, боли в груди. При существенной тяжести порока, отсутствии коррекции ребенок может отставить в умственном и физическом развитии. Период продолжается до 5 лет.
- Третий. Компенсация. До 13 лет или чуть больше. Клиническая картина сходит на нет, остается легкая слабость. Организм способен восстановить нормальный кровоток своими силами. Но это временно.
- Четвертый. Субкомпенсация. До 21 года. Сопровождается болями в грудной клетке и незначительной одышкой. Симптомы нарастают по мере прогрессирования, которое уже трудно остановить. Дело идет к новому пику.
- Декомпенсация. До 30-45 лет жизни. Возникает второй пик с острой сердечной недостаточностью, снижением сократительной способности миокарда, полиорганной дисфункцией. Гибель практически неминуема.
Значит ли это, что шансов на восстановление нет? Не совсем. Вопрос решается в индивидуальном порядке.
Полностью вылечить заболевание нельзя, это правда. Но есть все шансы после операции скорректировать состояние медикаментозно, существенно замедлить прогрессирование и отсрочить наступление критической пятой фазы до глубокой старости.
Это требует больших усилий, но возможность присутствует. Все зависит от лечащего врача и стремления самого пациента к жизни.
Симптомы первой стадии
Признаки патологического процесса зависят от этапа развития.
Ранняя стадия протекает наиболее тяжело. Среди моментов:
- Рост массы тела. Не за счет жировых отложений. Это результат отека, увеличения печени и скопления жидкости в брюшной полости. Характеризуется неблагоприятным прогнозом, поскольку велика вероятность отказа органа, смерти в перспективе нескольких недель.
- Одышка. Ребенок не может нормально питаться. Приходится делать перерывы в кормлении. То же касается и физической активности вообще. Новорожденный старается меньше двигаться.
- Слабость, астения. Проявляются отсутствием выраженных эмоциональных реакций на раздражители. Пациент вялый, интерес к отражающему миру отсутствует. Ребенок мало плачет.
- Бледность кожных покровов и слизистых оболочек десен, прочих.
- Сонливость. Новорожденный спит больше обычного.
- Недостаточное физическое развитие. Страдают кости, мышцы. Набор полезного веса замедлен. Отклонение может достигать существенных значений.
Вторая стадия
Во вторую фазу проявления сглаживаются, становятся менее активными, но все еще присутствуют. Не обратить на них внимания невозможно:
- Одышка после незначительной физической нагрузки. Понижается толерантность к активности. Повысить ее искусственными методами невозможно, требуется комплексное лечение коарктации, восстановление гемодинамики. Ребенок существенно ограничен в выборе игровой деятельности.
- Слабость, сонливость. Как и на первом этапе. Способность к обучению снижена.
Патология ставит крест на нормальном физическом развитии. Оно происходит с задержками. - Бледность кожи, цианоз носогубного треугольника. Изменение оттенка слизистых оболочек.
- Возможно отставание в умственном, интеллектуальном развитии.
Третий этап
С 5 и до 13-14 лет протекает третья фаза патологии.
Это время полной компенсации состояния, когда симптомов как таковых почти нет.
Только в небольшой степени слабость, одышка и головные боли непонятного происхождения, регулярные. Ограничений так же нет, но толерантность к физической нагрузке повышается незначительно.
Четвертая стадия
Начиная с четвертой стадии клиническая картина постоянна и не меняется количественно. Качественно же — тяжесть проявлений постоянно увеличивается, параллельно прогрессированию коарктации.
- Боли в грудной клетке. Жгучие, давящие. Локализуются в центральной части или чуть левее. Возникают регулярно, проходит спонтанно спустя несколько минут. Помогает Нитроглицерин.
- Одышка. Сначала после незначительной физической нагрузки, а затем в покое.
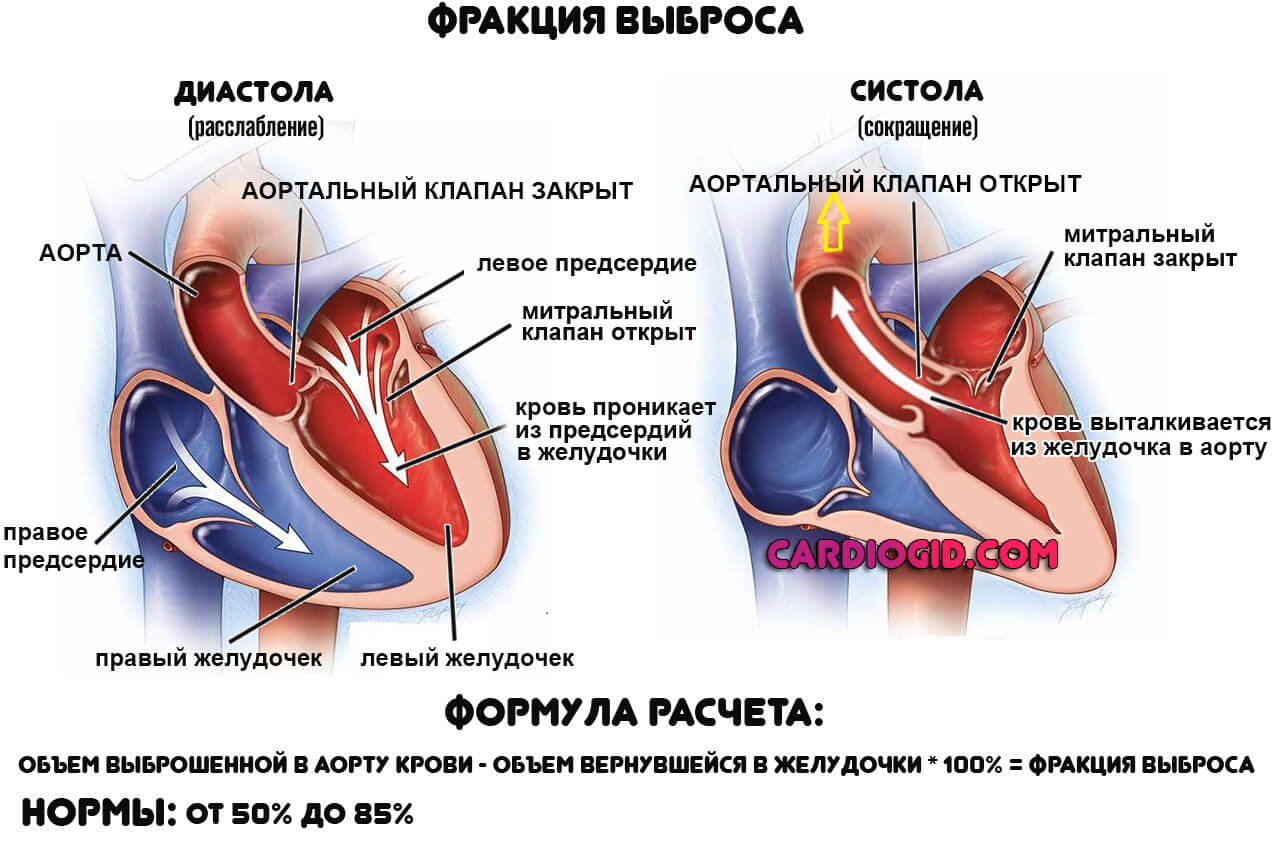
- Нарушения ритма. По типу брадикардии. Сердце не выдерживает, не способно работать в прежнем темпе. Отсюда снижение частоты сокращений, фракции выброса (отношение вытолкнутой в большой круг крови к вернувшейся к диастоле).
- Бледность кожных покровов и слизистых оболочек.
- Цианоз носогубного треугольника.
- Головные боли. Цефалгия. В затылочной и теменной областях. Тюкающая, сопровождает каждый удар сердца. Продолжает непродолжительное время. Возникает приступами.
- Вертиго. Невозможность нормальной ориентации в пространстве. Пациент занимает вынужденное положение тела. Головокружение существенно ухудшает качество жизни, возникает внезапно.
- Шум в ушах, также снижение остроты слуха, зрения.
- Судороги.
- Похолодание кончиков пальцев рук и ног.
- Ломкость сосудов. Кровотечения из носа, синяки непонятного происхождения.
- Кашель. По мере прогрессирования — с кровью. Нужно дифференцировать процесс с туберкулезом и раком легких. Они могут давать схожие проявления по всем направлениям.
- Онемение кожи, ощущение бегания мурашек (парестезия).
Клиническая картина яркая. Соответствует сердечной недостаточности.
Терминальная стадия
К терминальной фазе появляются симптомы внесердечного происхождения:
- Существенный рост артериального давления, падение количества суточного диуреза (объема мочи), боли в пояснице — итог почечной недостаточности.
- Дискомфорт в правом подреберье, тошнота, рвота, желтый оттенок кожных покровов, увеличение размеров живота — результат дисфункции печени.
- Не стоит говорить о потенции и либидо у мужчин, менструальном цикле у женщин и репродуктивной функции у представителей обоих полов. Вплоть до коррекции состояния они нарушены.
Возможны нарушения пищеварения, поносы, запоры, чередование процессов. Симптомы устраняются в рамках дополнительной помощи прочих докторов.
Причины
Перерыв дуги аорты у новорожденных — это порок, с которым появляются на свет. Он не бывает приобретенным. Потому факторы развития нужно искать во внутриутробном периоде.
Речь либо о генетических патологиях, когда виноваты хромосомные нарушения. Или же о спонтанных отклонениях. Это итог длительного влияния негативных факторов на ребенка в период внутриутробного развития.
Вирусные заболевания, неправильное питание, курение, прием спиртного, стрессы, физические перегрузки, изменение климатических условий.
Эти и многие прочие моменты влияют на течение беременности, оборачиваются непредсказуемым образом. Потому мать должна проявить ответственность за жизнь не родившегося человека.
Диагностика
Проводится под контролем специалиста по кардиологии, затем профильного хирурга. Список мероприятий:
Устный опрос больного. Если сужение аорты сердца у новорожденных — родителей пациента на предмет жалоб, объективной картины происходящего.
- Сбор анамнеза самого ребенка и матери. Важно выявить негативные факторы, которые могли бы сказаться на периоде внутриутробного развития.
- Измерение артериального давления и частоты сердечных сокращений. Указанные методики позволяют заподозрить ту или иную проблемы.
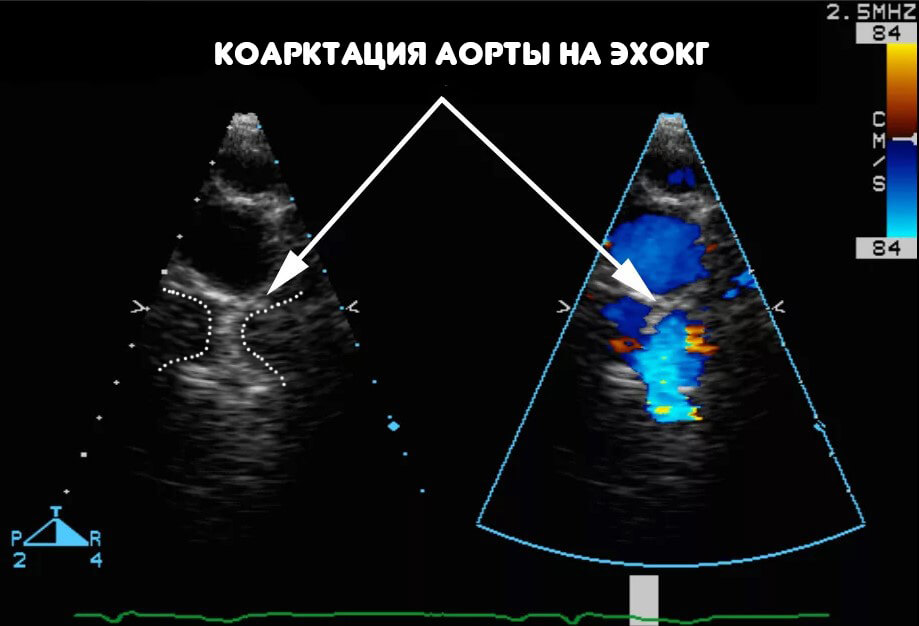
- Основной способ диагностики — эхокардиография. Она визуализирует сам дефект. По сути это УЗИ сердца.
Используется также для измерения фракции выброса. Она рассчитывается самостоятельно как разница между объемом выброшенной крови в систолу, к вернувшемуся количеству в диастолу. Применяется для оценки сократительной функции. На фоне порока показатель существенно снижен всегда.
- Электрокардиография. Для определения нарушений ЧСС. Аритмии могут стать причиной преждевременной смерти, что чаще всего и случается.
Обычно этого хватает. Возможно проведение дополнительных мероприятий для выявления заболеваний прочих органов.
- Рутинное исследование у невролога. Проверка рефлексов.
- Допплерография сосудов головного мозга. Показывает степень и характер питания церебральных тканей. Используется для выявления нарушений гемодинамики и трофики нервных структур.
- УЗИ брюшной полости, включая почки. Показывает отклонения со стороны печени и парного фильтрующего органа.
- Рентгенографии грудной клетки. Для исключения раковых заболеваний, туберкулеза.
Конкретный перечень мероприятий определяется врачом. Диагностика самого патологического процесса и его последствий не представляет сложностей.
Лечение
Проводится сразу после выявления заболевания. Времени на раздумья нет, потому операция назначается в срочном порядке.
В крайне редких ситуациях возможна плановая терапия, но это нецелесообразно и ухудшает общий прогноз.
Есть несколько методов оперативного воздействия:
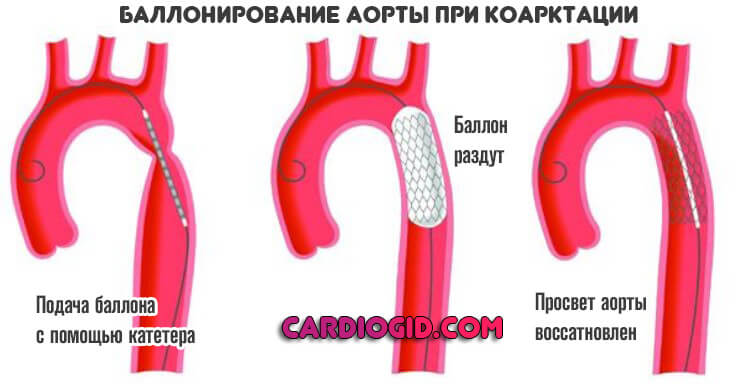
- Баллонирование стенозированного участка. Механическое расширение просвета с помощью специального катетера. Используется при сравнительном малом объеме поражения. Минус — возможен рецидив, потому к методики прибегают относительно редко.
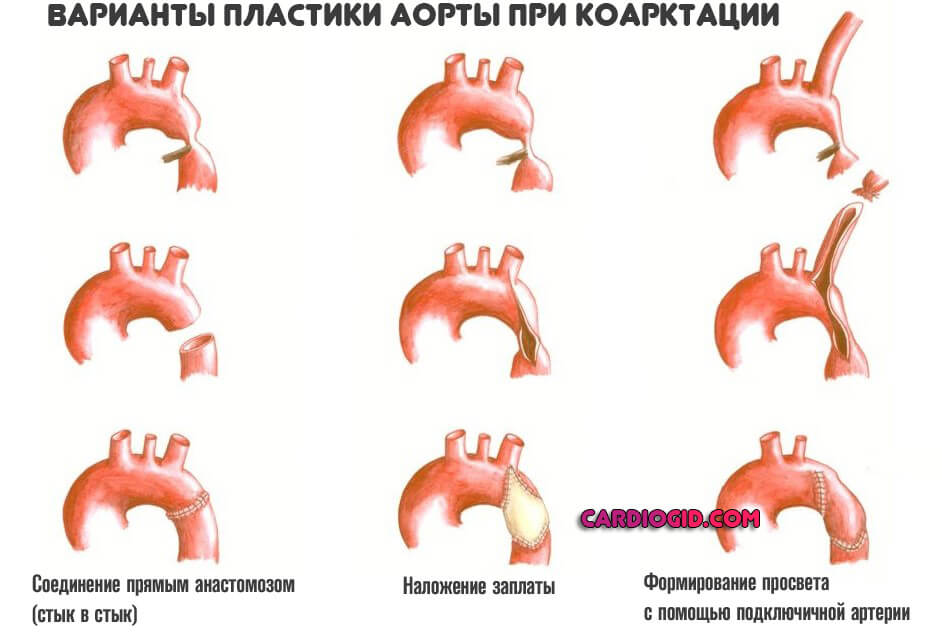
- Пластика. Формирование области аорты с помощью собственных тканей сосуда. Это сложный путь, он требует большого профессионализма врача. В то же время не всегда возможно проведение такого лечения. Зависит от степени деформации.
- Резекции и формирование нового просвета аорты с помощью подключичной артерии. Вариант пластики, только в этом случае пораженное место иссекается, замещается сосудистой тканью соседней кровоснабжающей структуры.
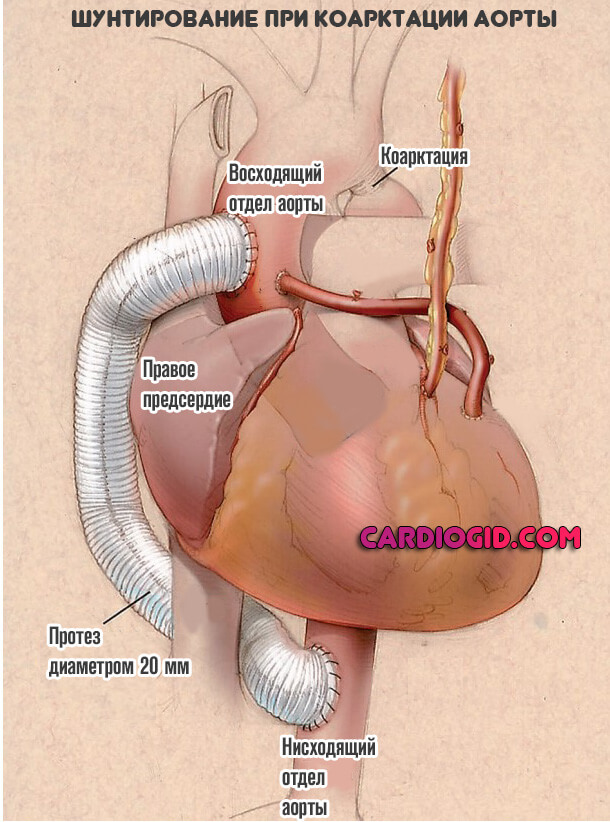
- Шунтирование. Создание обходного пути для кровообращения. От здоровой области сосуда к участку после суженного.
Операция обычно заканчивается успешно, позволяет добиться существенного повышения продолжительности жизни и ее качества.
После лечения требуется прием препаратов нескольких групп:
- Антиаритмические. Для коррекции нарушений работы сердца. Амиодарон как основной.
- Противогипертензивные. Если присутствует повышенное артериальное давление. Бета-блокаторы, ингибиторы АПФ и прочие.
- Кардиопротекторы. Милдронат и Рибоксин. Для улучшения обменных процессов в сердце. Предотвращения метаболических нарушений.
- Витаминно-минеральные комплексы, препараты калия и магния.
- Антиагреганты. Для улучшения текучести крови.
Медикаментозная терапия, реабилитация корректируется с учетом возраста больного. После восстановления на жизнь человека налагаются определенные ограничения.
- Противопоказаны курение, прием спиртного даже в незначительных количествах.
- Нельзя перенапрягаться физически. Адекватная нагрузка возможна, но только с разрешения лечащего специалиста.
- Меньше соли в рационе. До 7 граммов в сутки. Жидкость до 1.8 литра в день.
- Жирное, жареное, копченое, консервы, полуфабрикаты, фаст-фуд исключаются из меню.
- Сон не менее 7 часов.
Прогноз
Неблагоприятный в большинстве случаев. Без лечения в первый год жизни погибает почти 70% детей. При успешной хирургической терапии коррекции удается достигнуть в 98% ситуаций.
Второй пик около 30-45 лет уносит жизни еще 60% пациентов, остальные имеют шансы на продолжение биологического существования неопределенно долгий срок.
Но риски сохраняются постоянно. Никто не скажет, когда наступит летальный исход. Сейчас, через месяц, год или в глубокой старости. Шансы есть, но пациенту придется напрячь все силы.
Возможные осложнения
Основное — остановка сердца в результате критического падения насосной функции. Инфаркт как вариант.
Инсульт, острое нарушение мозгового кровообращения. Также возможен отек легких, почечная дисфункция и полиорганная недостойность.
Все это факторы летального исхода. Смерть становится закономерным итогом.
В заключение
Коарктация аорты у взрослых и детей — врожденный порок крупнейшего сосуда, сужение артерии на уровне дуги. Потенциально смертельное состояние, требует срочной коррекции сразу после рождения.
Прогнозы неблагоприятны, но шансы есть. Важно подобрать грамотное поддерживающее лечение.