Патологические процессы, связанные с кроветворной системой многочисленны. Под них выделена целая рубрика в рамках международного классификатора болезней. Так называемого МКБ-10.
Нарушения сопровождаются многочисленными отклонениями в организме. Однако, это не от того, что имеет место повышение количества форменных клеток. Чаще всего речь идет о первичном патологическом процессе-провокаторе.
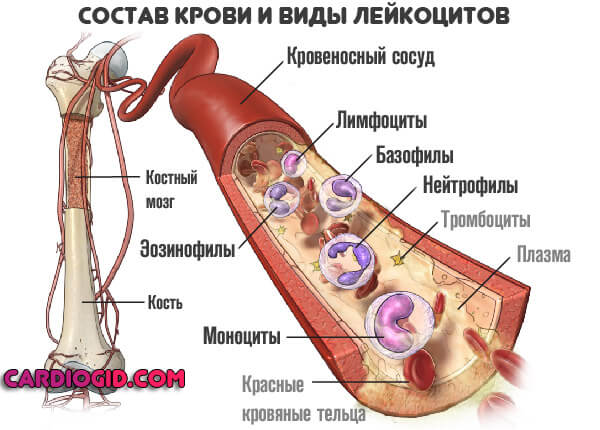
Для начала стоит разобраться. Что же такое моноциты? В теле человека существует широкий ряд форменных клеток. Они подразделяются на три крупных группы. Каждая — выполняет ей присущие функции.
- Эритроциты. Красные кровяные тельца. Занимаются тем, что переносят кислород и углекислый газ к и от тканей. Туда, обратно. Таким образом, обеспечивается нормальный газообмен в теле. Это необходимая для жизни функция.
- Вторая разновидность — красные кровяные пластинки. Тромбоциты. Они работают как защитники в том смысле, что не позволяют развиваться интенсивным кровотечениям.
Как только наступает повреждение тканей, клетки прибывают к месту и начинают слипаться. Образуют своего рода пробку, которая не позволяет вытекать жидкой соединительной ткани.
Третья группа — лейкоциты. Стражи организма. Участвуют в иммунных реакциях, обеспечивают безопасность. Также называются белыми кровяными тельцами.
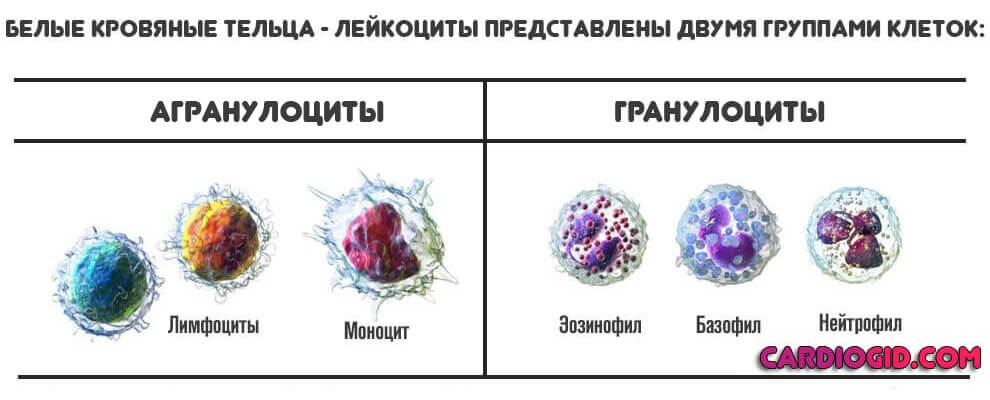
Лейкоциты — сами по себе неоднородны. Соответственно, выделяют несколько подвидов.
- Гранулоциты. Имеют ядро. Вступают в бой с инородными агентами самыми первыми. Сюда относят нейтрофилы, базофилы и эозинофилы.
- Агранулоциты. Не имеют специальной структуры в своем центре. Но это ничуть не мешает им выполнять схожие функции. Они обеспечивают вторичный иммунный ответ. Работают для синтеза стойкой сопротивляемости инфекционным агентам.
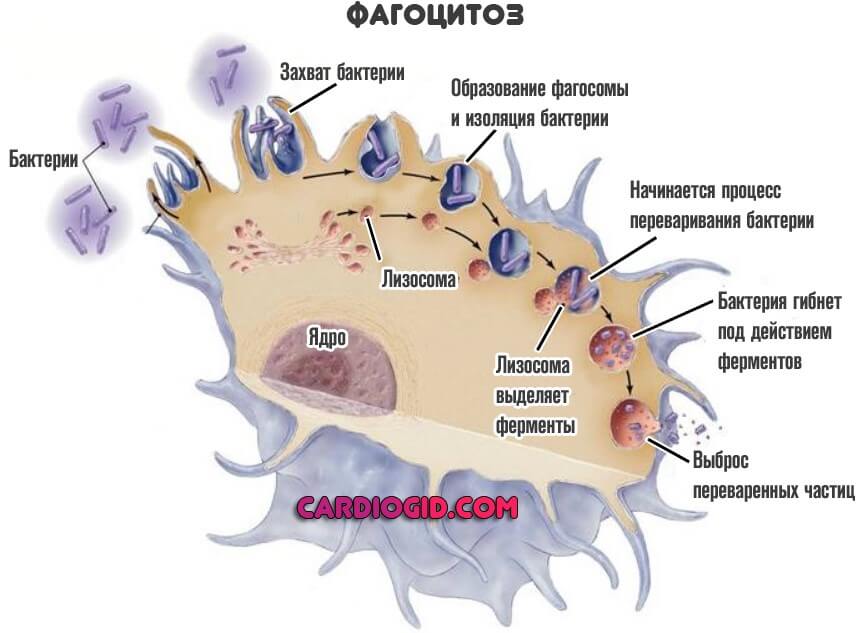
Сюда включают лимфоциты и моноциты (MON). О которых и идет речь. Они — это мусорщики, которые поглощают бактерии, очищают организм от клеточных остатков и вырабатывают интерферон, чтобы снизить вероятность развития раковых опухолей. Функций и задач у этих структур довольно много.
Состояние, при котором растет количество моноцитов, называется моноцитозом. У детей это состояние сопровождает множество заболеваний.
Каких же именно и почему повышается концентрация структур? Разберемся подробнее.
Механизм развития
В основе формирования патологического процесса лежит группа нарушений. Все они, так или иначе, несут опасность для здоровья. А порой и для жизни человека.
Что касается факторов происхождения отклонения, их можно подразделить на несколько больших групп. Это, собственно, механизмы развития расстройства:
Инфекции
Почему так происходит — вполне понятно и без пространного описания. Моноциты ответственны за нормальный вторичный иммунный ответ. Если говорить понятнее, первыми в бой вступают гранулоциты. Антитела, которые они вырабатывают, функционируют недолго.
А вот те, которые синтезируют второй тип лейкоцитов, работают гораздо дольше и отвечают за создание нормального, стойкого иммунитета к конкретному возбудителю.
Справедливо сказанное и для моноцитов. Кроме того, они относятся к фагоцитам. То есть непосредственно поглощают бактерии. Физически.
Моноциты повышены у ребенка при любых инфекциях бактериального, вирусного или грибкового происхождения, рост говорит о развитии иммунного ответа.
Нарушения работы костного мозга
Встречаются подобные патологии у 1 пациента на 10 000 населения или около того.
В подавляющем большинстве случаев имеют приобретенное происхождение. То есть, обусловлены фенотипическими факторами. Теми, которые никак не заложены в генетическом кода пациента, а значит, не переходят потомкам.
Что касается врожденных форм, они наследственные и куда более тяжелые. Не поддаются качественному лечению.
В том числе встречаются и злокачественные нарушения. Пролиферативные заболевания, при которых концентрация моноцитов у детей растет существенно. В несколько, а то и в десятки раз.
Онкологические процессы
Классика жанра. Рак провоцирует интенсивный иммунный ответ. Поскольку измененные клетки хорошо распознаются организмом, правда эффективной борьбы все равно не наблюдается.
Сдерживание структур ложится на плечи лимфо- и моноцитов, если можно так сказать, отсюда повышение концентрации форменных элементов.
Физиологические состояния
Не всегда речь идет собственно о расстройстве работы организма. В некоторых случаях завышение концентрации моноцитов у ребенка обусловлено вполне естественными факторами.
Если говорить о них подробнее, получится такая картина:
- После приема пищи. Сразу. Как только ребенок поел, начинаются интенсивные биохимические процессы. Поскольку описанные клетки еще и уборщики тела, они устраняют всевозможный клеточный мусор, что и становится временной причиной повышения моноцитов у ребенка в крови.
Явление вполне нормальное и сходит на нет самостоятельно спустя несколько часов. Потому анализ и сдают натощак.
- До достижения 7 лет. В этот период иммунитет только формируется. Организм старается подогнать собственное состояние под новые условия существования. Потому-то концентрация клеток в первые несколько лет жизни максимальная. Постепенно идет на спад, пока не нормализуется.
- Во время начала менструального цикла. Месячные начинаются в возрасте 10-12 лет и уже сопровождаются нарушениями концентрации моноцитов в сторону превышения нормы. Правда, не всегда. Это скорее индивидуальная особенность организма.
Повышается вероятность подобного расстройства, если у девочки присутствуют инфекционные болезни в анамнезе.
Причины моноцитоза у детей, в целом, похожи на таковые у взрослых пациентов. Отличаются они совсем немного. Потому имеет смысл рассматривать расстройство в целом, в более общем контексте.
Причины повышения
О факторах развития патологического процесса уже было сказано ранее. Правда, довольно скудно. Следует рассмотреть провокаторов подробнее.
Инфекционные заболевания
Речь идет о самых разных формах расстройства. Возбудителями могут быть вирусы, грибки, бактерии. Это не имеет большого значения в рассматриваемом плане.
В основном, моноциты повышаются в первые несколько дней. Затем концентрация держится на одинаковом уровне в течение периода острого состояния. Потом идет на спад, пока не достигнет нормального положения. На все требуется до нескольких недель.
Симптоматика патологических процессов зависит от конкретного диагноза. Как правило, всегда присутствуют определенные признаки:
- Повышение температуры тела. До отметок от 37 до 39 градусов и больше. Это естественная реакция организма на проникновение возбудителей.
- Головная боль. Интенсивная, локализуется в области лба и шеи. В некоторых случаях усиливается после физической активности. Даже минимальной. Будь то движения, ходьба, резкая перемена положения тела в пространстве.
- Слабость, сонливость. Одним словом — симптомы общей интоксикации. Когда пациент чувствует себя разбитым. У детей младшего возраста проявляется плаксивость. Капризностью и вялостью. Все зависит от темперамента молодого пациента. В целом — это так.
Лечение проводится исходя из возраста больного и типа патологического процесса. Назначаются антибиотики, противовоспалительные средства, медикаменты для понижения температуры тела.
Возможно использование противовирусных, фунгицидов (работают с грибками). Зависит от возбудителя.
Вопрос решается под контролем педиатра. Возможно привлечение специалиста по инфекциям.
Оперативные вмешательства
Несут столь же высокую опасность. Почему так происходит? Дело в том, что результат любого хирургического лечения — это воспалительный процесс. Обычно инфекционный, поскольку местные защитные силы временно дают осечку.
Бактерии, вирусные агенты активизируются. Соответственно, приходится привлекать больше моноцитов, создавать их для борьбы с инородными структурами.
Кстати говоря, повышаются не только они. Также растет концентрация гранулоцитов всех видов или исключительно нейтрофилов. Зависит от состояния пациента.
Организм ребенка более гибкий, потому вероятность нарушений длительного характера серьезно ниже. Как правило, все приходит в норму самостоятельно спустя несколько дней от оперативного вмешательства.
Специально ничего делать не приходится, не считая смены повязки и прочих рутинных хирургических мероприятий.
Восстановление быстро и качественное только под контролем хирурга. Если взять все в свои руки — не известно, чем закончится патологическое состояния. Возможны опасные осложнения.
Болезни системы кроветворения
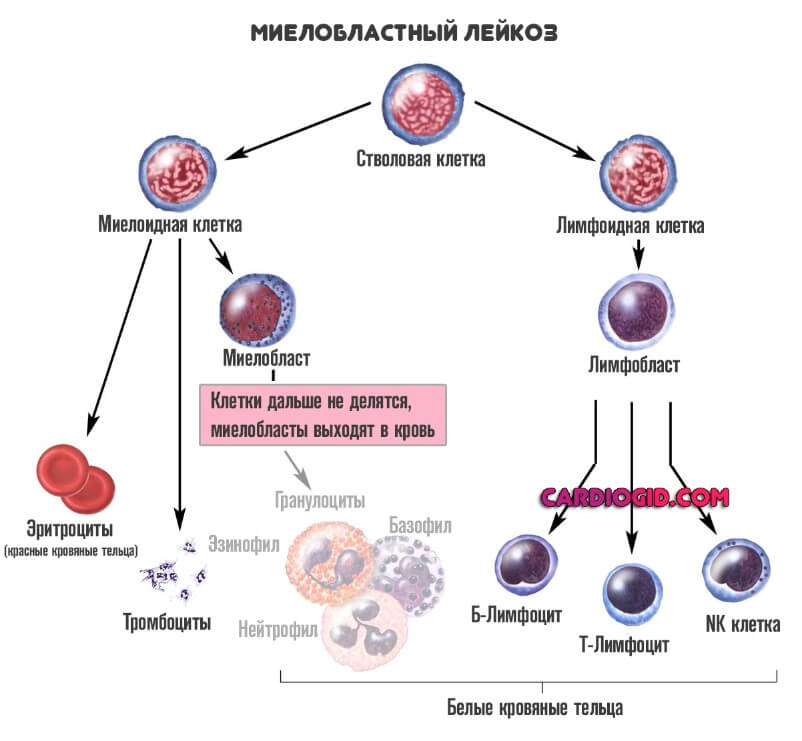
В основном речь идет о лейкозах. Для патологического процесса типично развитие спонтанного миелопоэза. Когда белых кровяных клеток становится слишком много.
По мере прогрессирования расстройства, начинаются все более существенные изменения. Цитологические единицы не похожи сами на себя, они низкодифференцированные.
Быстро нарастают явления дисфункции организма. Если говорить о моноцитах, их содержание в крови также увеличивается для борьбы с инородными структурами. А затем тело начинает вырабатывать незрелые формы таковых.
Конкретные симптомы зависят от стадии и степени нарушения. Обычно присутствуют следующие патологические моменты:
- Бледность кожных покровов.
- Слабость.
- Сонливость.
- Повышение температуры тела без видимых причин.
- Изменение структуры суставов. Интенсивные боли на местном уровне. В том числе и в костях.
- Кровоточивость слизистых оболочек.
- Образование гематом. Возможны единичные язвы, эрозии или массивное высыпание.
У детей заболевание, как правило, врожденное. Потому обнаруживается быстро.
Лечение проводится в онкологическом диспансере. В основном, назначаются препараты химиотерапевтического профиля. Для того чтобы замедлить синтез неполноценных клеток.
Единственный радикальный и эффективный способ коррекции — пересадка костного мозга. Но из-за недостатка доноров и общей дороговизны процедуры, проблема часто остается нерешенной.
Онкология
Другого плана. Например, рак желудка, мочевого пузыря. У детей подобные формы встречаются редко. В основном развиваются неоплазии из зародышевых тканей. Хотя и не только.
Симптоматика зависит от конкретного патологического состояния. Но всегда присутствуют следующие проявления нарушения:
- Повышение температуры тела. По крайней мере, на развитых стадиях отклонения.
- Слабость, сонливость. Отсутствие нормального аппетита.
- Возможны боли в месте поражения. Часто же рак протекает бессимптомно до поры, до времени. Пока опухоль не достигнет серьезных размеров или не начнет метастазировать. Такое тоже возможно.
Восстановление проводится под контролем онкологов.
Применяются три метода коррекции:
- Операция. Чтобы тотально удалить структуру, аномальное образование.
- Химиотерапия. Для снижения скорости распространения, деления.
- Лучевое лечение. Небольшими точечными дозами радиации. Которые собственно убивают аномальные цитологические структуры.
Прогнозы зависят от локализации, формы рака и стадии патологического процесса.
При необходимости для работы с пациентами привлекают иммунологов. Особенно, если используются экспериментальные методики лечения.
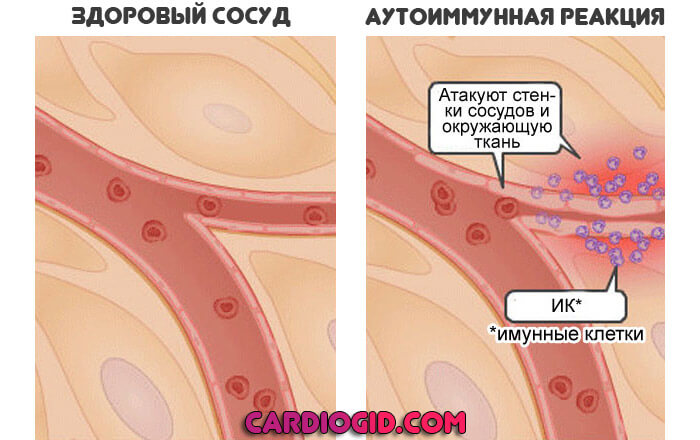
Аутоиммунные патологические процессы
Моноциты у ребенка могут быть повышены в результате влияния неинфекционного фактора. Названная группа болезней — это расстройства воспалительного плана.
Но они не провоцируются бактериями, вирусами или грибками. Проблема в собственных защитных силах организма.
К таким процессам можно отнести группу заболеваний: например, ревматоидный артрит, поражения системного характера (красная волчанка), щитовидной железы.
У молодых пациентов подобные нарушения встречаются несколько реже. А вот частные формы, которые типичны для большинства — весьма распространены.
Повышение моноцитов говорит об аллергии, которую тоже можно назвать аутоиммунным расстройством.
Она сопровождается несколькими симптомами:
- Нарушения дыхания. Если процесс астматический, затрагивает бронхи или верхние пути.
- Сыпь. Так называемая крапивница. Характеризуется сильным зудом, жжением кожи, нарушением местной чувствительности. Покраснением дермального слоя.
- Также возможны проявления шока. Падения артериального давления и прочие. Если развивается анафилаксия. Такое тоже бывает.
Лечение проходит под наблюдением аллерголога-иммунолога. Иногда эти специальности выделяются отдельно.
Что касается методов. Назначают антигистаминные первого или третьего поколений. Второго — нечасто, поскольку эти препараты опасны для детей и даже для взрослых пациентов.
При неэффективности применяют глюкокортикоиды в строго выверенных дозах. Затем используют препараты, так называемые иммуносупрессоры.
Но подобное — скорее редкое исключение. Хотя, случается, что без такого метода усмирить защитные силы не удается вообще.
Заболевания пищеварительного тракта
В основном инфекционного характера или аутоиммунные патологические расстройства (например, болезнь Крона, когда воспаляется весь ЖКТ).
Конкретных диагнозов может быть множество. Будь то гастрит, дуоденит, язвенные процесса или же колиты. Не имеет большого клинического значения в рассматриваемом контексте.
Суть в том, что организм ребенка реагирует привычным для себя образом — избыточно синтезирует моноциты и прочие белые кровяные тельца.
Клиническая картина зависит от конкретного патологического процесса.
Например, присутствуют:
- Боли в животе.
- Диспепсические явления. Изжога с кислым содержимым и металлическим привкусом во рту, расстройства пищеварения, отрыжка, повышенная продукция кишечного газа. Также прочие возможные патологические явления.
- Рост температуры тела. Особенно, если пациент страдает инфекционными расстройствами.
- Поносы или запоры. Чередование нарушений стула.
Лечение назначает гастроэнтеролог. Иногда привлекают и инфекциониста, чтобы повысить эффективность проводимой терапии.
Восстановление предполагает применение антацидных средств и прочих препаратов. Обязательно назначается диета. Какой именно рацион показан — зависит от конкретного диагноза.
Педиатрические болезни
Классика жанра у детей. К увеличению концентрации моноцитов в крови у детей приводит широкая группа болезней: от скарлатины до краснухи и ветряной оспы.
Независимо от типа расстройства, все они имеют инфекционный характер. Вирусный, бактериальный — роли это не играет.
Что касается методов лечения — они прорабатываются педиатром. Под контролем этого врача проходит вся терапия. После восстановления, повышенные моноциты в крови у ребенка возвращаются в норму.
Необходимые обследования
Среди методов диагностики можно выделить несколько ключевых процедур:
- Устный опрос пациента. При условии, что ребенку достаточно лет. В противном случае говорят с родителями, чтобы выявить возможные симптомы.
- Сбор анамнеза.
- Общий и биохимический анализы крови.
- Исследование мочи.
- Рентгенография грудной клетки.
- Также МРТ или КТ, если есть подозрения на онкологию или прочие анатомические расстройства.
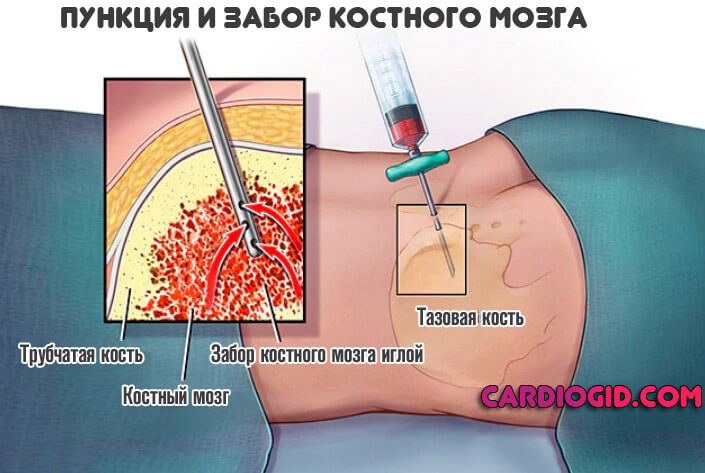
- При крайней необходимости, назначают пункцию костного мозга. Но это скорее исключение.
- Бактериологические исследования. Мазки, посевы на питательные среды.
ПЦР, ИФА.
Вариантов масса. Вопрос решается специалистом, по ситуации.
Прогноз
В основном — благоприятный. Но все зависит от конкретного патологического процесса. Дело в том, что сами по себе повышенные моноциты — это не диагноз. Часто их роста вообще не замечают.
Отталкиваться нужно от первичного состояния.
Возможные последствия
Как таковых осложнений нет. По уже описанным причинам. Поскольку рост концентрации форменных клеток никоим образом не сказывается на организме больного. Необходимо исследоваться первичный патологический процесс.
Повышение уровня моноцитов — это не заболевания, а лабораторный показатель. Его изучают, чтобы подробнее узнать, каково текущее состояние ребенка. Речь о косвенном показателе проблемы со здоровьем.